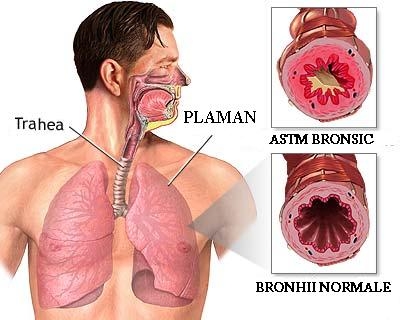
Definitie
Nu exista o definitie universala si unanim acceptata.
Din punct de vedere clinic,
astmul este o stare de hiperreactivitate bronsica la stimuli exogeni si endogeni, and ca expresivitate clinica cresterea rezistentei la fluxul de aer, reversibila complet sau partial, spontan sau sub tratament si tradusa prin episoade de dispnee expiratorie. Din punct de vedere patogenic,
astmul este boala cronica inflamatorie a cailor bronsice (dovedita prin studii obiective,
biopsie endobronsica si laj bronhoalveolar).
Hiperreactivitatea bronsica este o particularitate definitorie, esentiala, dar nespecifica (posibila si in alte bronsite cronice si chiar la unii subiecti normali in perioada de conlescenta a unor afectiuni respiratorii predominant virale. Aceasta hiperreactivitate este permanenta si la factori diversi.
Epidemiologie
- incidenta riaza cu rsta; pentru toate grupele de rsta incidenta riaza intre 2,65-4 la 1000 pe an;
- astmul la copil debuteaza in special in primii 5 ani de viata;
- este mai frecvent la baieti decat la fete, raportul aproximativ baieti : fete fiind de 2 : 1 , dar spre
adolescenta raportul se egalizeaza si devine chiar putin subunitar;
- astmul cu debut precoce are un prognostic mai bun, simptomele disparand in 55% din cazuri in urmatorii 10 ani de la debut (face exceptie de la regula astmul cu debut la sugar);
- de asemenea, gradul de severitate (forma clinica) influenteaza evolutia naturala.
Patogenia astmului bronsic si modificarile anatomopatologice
Astmul bronsic este o boala cronica inflamatorie cu patogenie complexa, cu multipli factori determinanti si factori declansatori (trigger) frecvent intricati, capabili ca prin interrelatii de amplificare reciproca si de autointretinere sa determine un proces inflamator cronic permanent, care evolueaza pe cont propriu, independent uneori de factorul determinant (alergie, infectie). Intensitatea procesului inflamator cronic este elementul esential al patogeniei bolii, inflamatia reducand semnificativ diametrul
cailor respiratorii pe de o parte, iar pe de alta parte conditionand direct gradul de hiperreactivitate bronsica.
De asemenea, o serie de factori iritanti (trigger facLors) declanseaza concomitent bronhoconstrictie, direct prin stimularea mecanismelor gale, determinand efecte sumate.
O serie de factori declansatori pot fi specifici actionand individual, dar in practica cel mai frecvent nu poate fi incriminat unul singur, ci un grup de agenti in interconectare reciproca, iar alteori factorul determinant nu poate fi decelat.In esenta, exista o hiperreactivitate bronsica la o serie de stimuli specifici sau nespecifici, iar gradul de hiperreactivitate este un index fidel al intensitatii procesului inflamator cronic si in consecinta a gradului de severitate.
Aceasta hiperreactivitate bronsica are o conditionare genetica, intrucat exprimarea fenotipica e dependenta de factorii de medin. Este, deci, o boala multifactoriala si in mod cert substratul ei este diferit de cel al atopiei (recte,
alergia respiratorie). Ambele au o componenta genetica si una de mediu. Au fost puse in evidenta mai multe mecanisme genetice (dominant, recesiv sau poligenice cu penetranta riabila). Sibbald et al. emit ipoteza unei interdependente genetice, prezenta atopiei crescand susceptibilitatea pentru
astm si anume and rol permisiv in exprimarea fenotipica.
Riscul de
astm bronsic la copin cu hiperreactivitate bronsica este conditionat de mai multi factori: cel mai important este atopia (85-90% din astmatici sunt atopiei), dar dintre atopiei (cu teste cutanate pozitive) doar 20% sunt astmatici. Nu se cunosc inca resorturile intime ale relatiei atopie-astm-
alergie respiratorie.
A1U factori de risc incriminati sunt, in ordinea frecventei: infectia respiratorie precoce, mai ales in primii doi ani de viata (in special virusul sincitial respirator), astmul sau atopia la parinti,
fumatul matern,
sexul si rasa.
Factori declansatori
Alergenele. Pneumoalergenele sunt: praful de casa (dermatophagoides), scuame, pene, par, lana, dafnii, polenuri, mucegaiuri.
Substantele chimice iritante (astmul ocupational) sunt sarurile de platina, cromul, gazele de piroliza etc.
Expunerea la fum, agismul, poluantii (dioxid de sulf), aerosolii, porii, gazele, detergentii.
Schimbari de temperatura si umiditate ambientala, aer rece, schimbari climatice.
Infectii respiratorii virale, cele bacteriene pot accentua, dar nu pot declansa criza de astm.
Medicamente: aspirina si antiinflamatorii nesteroidisne (indometacin) prin inhibitia sintezei de prostaglandine.
Alimente: lapte, oua, alune-cel mai frecvent incriminate, plus aditivi alimentari (consernti, coloranti, nitrati).
Efortul fizic
Stari emotionale intense (frica, furie, ras in hohote).
Factori endocrinv ciclu, sarcina, boli tiroidiene.
Modificarile anatomopatologice in astm la nivelul cailor respiratorii sunt asemanatoare cu alte boli ce asociaza inflamatia cronica bronsica (
bronsita cronica, fibroza chistica etc). Ele sunt bine studiate prin biopsie bronsica si laj endobronsic, precum si prin examenul anatomopatologic post-mortem la cazurile fatale de astm ce au permis studierea mecanismelor celulare si, recent, si a celor moleculare ale inflamatiei cronice a cailor respiratorii in astm.
Schematic, modificarile inflamatorii ale cailor respiratorii in astm sunt urmatoarele:
- sodilatatie;
- cresterea permeabilitatii si exsudatiei plasmatice cu edem consecutiv; , - infiltrat inflamator celular;
- descuamare epiteliala celulara;
- metaplazie epiteliala scuamoasa si proliferare de celule caliciforme;
- ingrosarea membranei bazale;
- cresterea glandelor submucoase cu secretie anormala de mu-cus (hipersecretie);
- hipertrofia musculaturii netede bronsice, responsabila in parte de intensitatea bronhospasmului.
Raspunsul inflamator al cailor bronsice implica doua etape succesive, dar in interconectare si interconditionare, cu potentare reciproca:
- Primele celule implicate in raspunsul inflamator sunt celulele de la nivelul cailor respiratorii (celulele epiteliale, macrofagele alveolare, celulele mastocitare si bazofilele). Ele produc o rietate de mediatori chimici.
Cele mai studiate sunt mas tocitele, ce sunt in numar crescut la bolnavul astmatic si sunt responsabile in cea mai mare masura, prin mediatorii eliberati (in principal histamina), de reactia bronhoconstricti precoce (ce apare la o ora de la expunerea antigenica, este moderata, are durata scurta si este reversibila la bronhodilatatoare).
Toate aceste celule implicate in raspunsul inflamator primar elibereaza o rietate de mediatori ce sunt responsabili de producerea leziunilor, atat direct, cat si indirect prin antrenarea ("recrutarea") in raspunsul inflamator al celulelor efectoare de ordinul doi (tardive: neutrofile, plachete, eozinofile, monocite, limfocite, bazofile), ce amplifica raspunsul inflamator.
Dintre toate aceste celule incriminate eozinofilele au rolul-cheie in astm, eliberand la randul lor numerosi mediatori chimici.
Actirea eozinofilelor este facilitata prin mecanisme complexe de celulele mastocitare si macrofage.
Mediatorii incriminati pot fi:
- preformati, stocati in granule sl exocitati: histamina, factorul chemotactic pentru eozinofile, factorul chemotactic pentru neutrofile, proteaze neutre, hidrolaze acide, serotonina, heparina;
- neoformati (la aproximativ 6-8 ore), substratul lor fiind fosfolipidele de membrana supuse actiunii fosfolipazei As (acidul arahidonic si fosfatidilcolina); si ei sunt foarte riati; leucotrienele LTC4. LTD4 si LTE4 constituenti ai SRS4 (prelungesc si accentueaza bronhospasmul, au rol in chemotactism), prostaglandinele (PGD2Si PGF2) cu rol in bronhospasm si hipersecretia de mucus, iar cele de tip PGD2, PGE2 si PGI2 in accentuarea sodilatatiei, trombox.anul TXA3 (bronhospasm), praostaciclinele (sodilatatie), interleukinele IL3.46 (bronhospasm, sodilatatie, chemotactism).
In etiologia astmului bronsic inca exista conceptul a doua tipuri:
- Primul grup, astmul extrinsec, dezvolta boala precoce, exista predispozitie familiala pentru astm sau alte boli atopice, poate asocia alte manifestari atopice (cutanate,
rinita etc.) exista alergeni incriminati si istoric corelat cu boala la alergenul trigger (polen, praf etc.) testele cutanate si mai ales testele de provocare bronsica la alergenul incriminat sunt pozitive, IgE crescute in ser global si specific si in fragmentul bioptic obtinut prin brosaj bronsic sau chiar nazal, eozinofilie crescuta in sange, in sputa si in lichidul de laj bronsic.
Pentru acest grup, numarul de eozinofile din sange si activitatea lor este corelata cu stadiul clinic de astm, iar numarul de eozinofile din sputa este un martor al activitatii si raspunsului la terapia inhalatorie cu corticosteroizi si este un indicator al oportunitatii corticoterapiei inhalatorii la celelalte mijloace terapeutice ((3-2- adre-nergici, cromoglicat sau nedocromil ce actioneaza pe celulele masto-citare, dar nu si pe eozinofile.In astmul extrinsec, mediatorii incriminati sunt de tip IgE si in mica masura alte grupe, respectiv IgG.
Locul de producere: limfocitele B si plasmocitele iau
nastere prin stimulare antigenica la alergenul incriminat.
Principala caracteristica a IgE (reagine) este de a se fixa pe mas-tocite si pe bazofilele celulelor tinta (
anticorpi homocitotropi).In consecinta, conflictul imunologic se desfasoara la suprafata celulelor-tinta, fara interventia complementului.
A doua categorie astmul intrinsec apare la rsta de adult, nu exista antecedente alergice personale sau familiale, nu exista nici o evidenta a interventiei IgE sau o corelatie cu factorii alergici declansatori si, in general, cuprind forme severe de boala deseori pejene, cu dificultati de tratament.
De asemenea mai poate fi desprins un alt grup de pacienti astmatici, respectiv cei cu astmul profesional sau ocupational.
Se pare ca tendinta actuala este de a sterge aceste deosebiri intre cele doua forme considerate distincte, extrinsec si intrinsec; astfel, in astmul considerat alergic, declansarea manifestarilor la unii agenti declansatori clasici (efort fizic, inhalare de substante iritante, infectii virale, respiratii in aer rece) nu pot fi explicate prin mecanisme imunologice mediate IgE.
Ipoteza patogenica cea mai atracti porneste de la realitatea si intelegerea astmului ca o boala cronica inflamatorie, un rol important in complexitatea raspunsului inflamator celular pe langa monocite si bazofile, eozinofile, neutrofile, macrofage si monocite. plachete, fibroblasti, celule epiteliale, il joaca si limfocitele, respectiv limfocitele T-CD4 cu dicotomizarea functionala a limfocitului T-CD4 actit in 2 subpopulatii, Thi fenotip si Thi fenotip ce produc mediatori (limfokine) diferite, ce explica unitar diferentele dintre astmul intrinsec si cel extrinsec.
Din sinteza si profilul limfokinelor rezulta ca populatia Thi este bine echipata pentru a determina o severa inflamatie si o amplificare a reactiei de hipersensibilizare bronsica, precum si o supresie a sintezei de IgE, dar e capabil sa stimuleze limfocitul B in sinteza de IgG (IgGi, IgG2, IgG4) amplificand leziunile locale bronsice.
Cate mentiuni speciale merita urmatoarele aspecte etiopatogenice:
a) interrelatia astm - infectie virala;
b) astmul indus de exercitiu;
Interrelatia astm - infectie virala
Infectiile
virale au rol in determinarea unei hiperreactivitati bronsice prin initierea unui proces inflamator la nivelul cailor respiratorii inferioare.
Mecanismele prin care infectia induce aceasta hiperreactivitate sunt complexe: existenta unui infiltrat inflamator local, denudarea receptorilor bronsici de iritatie gali, permeabilizarea mucoasei bronsice fata pneumalergeni si fata de poluantii atmosferici, blocarea receptorilor P-adrenergici, scaderea endopeptidazelor endogene si bronhodilatatorului endogen. Infectiile virale determina alterari atat ale mecanismelor colinergice, cat si nonadrenergice.
Se produc si modificari imunitare cu producere de titruri mari de anticorpi antivirali, in paralel cu un dezechilibru in sinteza de IgE secretate in exces (fata de alte tipuri de Ig), dintre care unele specifice antivirale, iar altele la o multime de alte antigene la care copilul este expus in lunile urmatoare (respectiv IgE).
Deci infectia virala intervine atat nespecific, prin leziunile inflamatorii nespecifice, prin pierderea bronhodilatatorului endogen, cat si specific prin reactii imunologice mediate prin IgE.
Infectia virala nu determina doar episoade acute limitate de wheAzing (bronsiolite, bronsite), ci poate declansacrize de astm bronsLc. Infectia bacteriana se pare ca nu are nici un rol in declansarea crizei, dar o poate accentua si agra.
Virusurile incriminate: pe primul loc se afla virusul sincitial respirator, v. parainfluenzaetip 1, 2 si 3, injluenzaeA si B, adenovirusuri, rinovirusuri.
Astmul indus de efort
Efortul intens produce bronhospasm. Uzual, dupa un efort fizic intens de 6 minute, la 1-2 minute de la incetarea efortului se produce bronhospasm cu durata de 15-30 de minute si cu un maximum la 5-l0 minute de la incetarea lui.
Initial, prin stimularea simpatoadrenergica in timpul efortului se produce bronhodilatatie tranzitorie dupa care urmeaza bronho-spasmul.In formele severe de astm sau in caz de prelungire a efortului peste 5 minute, bronhospasmul poate sa apara chiar in timpul efortului.
Bronhospasmul cedeaza la bronhodilatatoare. El intereseaza atat caile aeriene mari, centrale, cat si pe cele mici, periferice.
Mecanismul patogenic central il constituie pierderea de apa pe caile aeriene prin hiperventilatie de efort insotita secundar de pierdere de caldura.
Deperditia de caldura (disiparea termica) este cu atat mai mare cu cat ventilatia/minut este mai mare si cu cat temperatura aerului inspirat si umiditatea sunt mai mici.
Deci severitatea bronhospasmului depinde de: volumul de aer ventilat, de temperatura si de umiditatea lui scazute.
Disiparea termica determina direct prin stimulare gala bronhospasm (intereseaza caile respiratorii mari) pe de o parte, iar pe de alta determina degranulare mastocitara ( rolul histaminei ce ar explica folosirea cromoglicatului in prevenirea manifestarilor induse de efort (actioneaza la nivelul cailor respiratorii inferioare) si a atroventului (ipratropium bromide) ce interfereaza mecanismul gal (actioneaza la nivelul cailor centrale).
Cunoasterea mecanismelor patogenice ale manifestarilor induse de efort au importanta si reflectare practica pentru ca ele pot fi prevenite printr-o premedicatie corespunzatoare: pVadrenergici (mai ales cei cu actiune de lunga durata), cromoglicat disodic, incalzire progresi, intensitate submaximumala a efortului, respiratie nazala si alegerea unor sporturi mai putin astmogene (exemplu: inotul).
Manifestari clinice similare pot fi induse si de hiperventilatia izocapnica, cu singura exceptie ca nu este urmata totdeauna de perioada refractara de 2-4 ore ce apare in astmul indus de efort (se pare ca se explica prin degranularea mastocitara si exista un timp de latenta pentru resinteza de mediatori, precum, si a unor mecanisme de control mediate de prostaglandine).
Folosirea indometacinului ca inhibitor de prostaglandine elimina perioada refractara.In mod obisnuit, la individul normal, balanta sistemului nervos autonom este in echilibru, la astmatic este in dezechilibru fie prin cresterea mecanismelor excitatorii, fie prin scaderea mecanismelor inhibitorii.
Substantele iritante (chimice sau fizice) determina in mod obisnuit reflex gal si bronhoconstrictiv ce diminueaza calibrul cailor respiratorii si scade astfel cantitatea de noxa inspirata. La bolnavul astmatic, starea de hiperreactivitate bronsica poate determina direct raspunsul inflamator prin eliberarea de neurotransmitatori repetat (CGRP - calcitonine gene-related peptide, substanta P etc.) ce determina sodilatatie, cresterea permeabilitatii si exsudat plas-/ matic, precum si chemotactism si actirea unui bogat infiltrat inflamator. Celulele inflamatorii elibereaza mediatori chimici ce stimuleaza
fibrele C, realizand o bucla patogenica autointretinuta ce explica "inertia clinica" a procesului inflamator neurogenic.
Clinica astmului bronsic 1. Criza sau atacul acut
Deseori este precedata la ore sau la zile de o infectie respiratorie virala (febra, tuse, coriza, stranut). Copilul mare poate acuza o senzatie de opresiune toracica.
Senine functionale:
- dispnee cu bradipnee sau la
sugar cu tahipnee, de tip expirator (expir prelungit, wheezing);
- tuse initial uscata, apoi umeda;
- expectoratie redusa perlata ce contine cristale Leyden si spiralele Crushmann;
- tusea poate fi uneori unicul simptom (rianta tusigena) si este mai ales nocturna.In functie de severitatea atacului: anxietate, sete de aer, ortopnee, transpiratii, tiraj, batai aripi nazale, cianoza. Examenul clinic:
- dispnee de tip expirator;
- uneori utilizarea musculaturii accesorii;
- tiraj;
- torace fixat in inspir, destins, cu diametrul anteroposterior marit hipersonor la percutie;
- aria matitatii cardiace redusa;
- ficatul si splina coborate;
- wheezing;
- expir prelungit;
- raluri bronsice, la inceputul crizei sibilante, ulterior subcrepitante,
Rar, prin examenul fizic se pot decela teritorii atelectatice (su~bma-titate/matitate, abolirea murmurului cular).
Importanta este silirea gravitatii prin corelarea istoriei bolii (numar de crize pe saptamana/luna, numar de internari, istoric de stare de rau astmatic, istoric deintubatie, istoric de corticoterapie orala, limitarea activitatii fizice, numar de absente scolare, istoric de manifestari nocturne ce trezesc bolnavul, rsta debutului, progresiune, tratament actual, raspuns la tratament, eventuali factori declansatori sau/si agranti) cu datele de istoric medical general privind eventuale manifestari atipice asociate etc., cu datele furnizate de examenul Jizic:
- gradul tahipneei, al tahicardiei, al hiperinflatiei;
- utilizarea muschilor respiratori auxiliari;
- diminuarea murmurului cular si a absentei ralurilor sibilante;
- pulsul paradoxal peste 18 mm (diferenta intre presiunea sistolica a sangelui intre inspir si expir din cauza presiunii crescute trans-pulmonara (presiunea intrapleurala);
- alaturi de cianoza (ce traduce intensitatea desaturarii sangelui arterial confirmata prin pulsoximetrie);
- hipersudoratie (datorata hipercapneii, confirmata prin capno-metrie sau micrometria Astrup);
- refuzul bolnavului de a sta intins (ortopnee).
Nici un argument nu este predictiv pentru evolutie spre starea de rau astmatic.
Un element important il reprezinta masurarea PEFR sau FEVi ce permite clinicianului aprecierea severitatii obstructiei bronsice.
De obicei durata crizei este de minute/ore.
Raspunsul e bun la bronhodilatatoare, cu cupare completa sau uneori cu mici semne si simptome reziduale.
2. Starea de rau astmatic
Se deosebeste de criza sau de atacul acut prin:
- severitate (este o veriila insuficienta respiratorie);
- durata prelungita clasic peste 24 de ore;
- lipsa caracteristica de raspuns la bronhodilatatoare (clasic, absenta ameliorarii dupa doua administrari de adrenalina subcutanat in doze de 0,01 mg/kg spatiate la 30 de minute). in fapt nu mai raspunde la terapia bronhodilatatoare recomandata anterior si care era eficienta.
Clinic, evolutia are doua etape succesive:
Faza de lupta pentru respiratie:
- dispnee intensa;
- ortopnee;
- pozitie caracteristica cu bratele intinse si fixate solid anterior;
- anxietate extrema;
- bolnavul refuza sa se intinda, sa vorbeasca;
- transpiratii profuze;
- torace fixat in inspir;
- tiraj intens;
- batai ale aripilor nazale;
- wheezing, expir prelungit si suierator;
- blocpnee (excursii respiratorii atat de mici incat sunt greu vizibile). Ulterior, din cauza severitatii obstructiei bronsice, ralurile sibilante
diseminate sunt inlocuite de silentium respirator, prin scaderea ventilatiei alveolare. Respiratia devine neregulata (risc de apnee), Bronhospasmul e inlocuit de bronhodilatatie pasi. Este insotita de semne de encefalopatie hipoxica gra cu hiporreactivitate si coma, iar cardioscular: initial
insuficienta cardiaca, iar in final colaps cardioscular.
3. Astmul episodic
Sunt caracteristice episoadele recurente de wheezing si/sau dispnee expiratorie, perfect reversibile, and durata de cate zile/ saptamani. Intercritic, copilul este asimptomatic. Nu impune in perioada intercritica tratament. Se poate asocia cu
rinita alergica.In emisfera nordica, episoadele simptomatice sunt sezoniere legate de perioada de germinatie (polenuri).
Istoria amanuntita a manifestarilor acute permite decelarea alergenului incriminat in majoritatea cazurilor.
4. Astmul persistent Pacientii acuza:
- dispnee;
- wheezing;
- opresiune toracica;
- tuse ce riaza ca intensitate, in functie de factori diversi unii stiuti (efort, aer rece etc), altii necunoscuti. De asemenea exista frecvent exacerbari nocturne ce trezesc bolnavul.
Activitatea zilnica e perturbata.
Durata: multe luni sau ani.
Necesita tratament cu bronhodilatatoare saptamanal sau chiar
mai frecvent.
Crizele sau manifestarile acute riaza ca severitate si sunt frecvente.
Deteriorarea functionala respiratorie progresi este comuna. Bolnavii au risc crescut de producere a unor episoade acute letale, ca si accidentelor de tratament.
Exista o susceptibilitate crescuta la infectii.
Examenul fizic nu aduce date relente:
- wheezing in timpul expirului fortat,
- semne de emfizem cronic obstructiv: deformare toracica, nanism, hipocratism digital, retard pubertar.
Explorarile functionale evidentiaza:
- scaderi importante ale VEMS, PEFR;
- scaderea FE 25-75;
- cresterea VR;
- capacitatea vitala fortata este si ea mult scazuta.
La pacientii cu simptome cronice, astmul trebuie sa fie distins de COPD (boala cronica pulmonara obstructi) si in special cand exista istoric de fumat.
Exista posibilitatea ca cele doua afectiuni sa coexiste.
Doua elemente permit diferentierea: istoricul de episoade recurente reversibile spontan sau utilizand bronhodilatatoare.
Examenul fizic si cel radiografie nu sunt utile in diagnosticul diferential, dar studierea capacitatii de difuziune a monoxidului de carbon este frecvent utila, intrucat ea este in mod exceptional scazuta in astm.
Simptome asemanatoare cu astmul se intalnesc si in alte afectiuni (pentru amanunte diagnosticul diferential), cum ar fi:
2. sculita sistemica cu interesare pulmonara;
3. sindrom Churg-Strauss;
4. fibroza chistica de pancreas etc.
Din punct de vedere clinic si functional,
astmul bronsic poate fi impartit in 4 forme clinice distincte: astm usor, astm moderat, astm sever si astm deosebit de sever (pentru amanunte submodulul "Tratament cronic").
Examene paraclinice
a) Investigatii de laborator
Hemograma:
- poate indica leucocitoza cu neutrofile ca semn de infectie sau daca primesc doze mari de corticosteroizi inhalator;
- eozinofilie moderata, lori crescute ale eozinofiliei orienteaza spre alte cauze (exemplu: aspergiloza).
VSH:
- poate fi moderat accelarata in infectie: IDR la 2 UPPD (5 UPPD, 10 UPPD), obligatorie pentru a exclude o adenopatie traheobronsica.
Examenul sumar de urina:
- nespecific, uzual. Examenul ORL:
- util intrucat focarul adenoamigdalian e incriminat frecvent in declansarea crizelor.
Examenul sputei:
- sputa este mucoida si contine o cantitate crescuta de eozinofile, cristale Charcot-Leyden (rezultate din degenerarea eozinofilelor) si spiralele Crushmann:
- polimorfonucleare si germeni sugerand infectie;
- uneori fungi (in caz de aspergiloza);
- identificarea de celule epiteliale sub forma de corpi Creola sugereaza
o criza severa.
b) Radiografia pulmonara in criza de astm evidentiaza in principal hiperinflatia pulmonara:
- hiperclaritate pulmonara difuza bilateral;
- coastele orizontalizate;
- diafragmul coborat;
- pe imaginea de profil emfizem bazai si retrosternal, cu cresterea
diametrului anteroposterior.
Frecvent interstitiul pulmonar este accentuat, atat prin contrast cu hiperclaritatea pulmonara, cat si frecvent infectiei virale declansatoare.
Permite excluderea unor complicatii cum ar fi: pneumotorax, pseumomediastin, atelectazie, cardiomegalie sau modificari sugestive pentru aspergiloza bronhopulmonara.In crizele severe si in special in starea de rau astmatic sunt necesare date mai complexe de monitorizare si mai nespecifice:
- presiunea partiala a gazelor sangvine paC>2 si paCCh, precum si Sa02 (oximetrie) si SaCCfe (capnometrie), ce permit aprecierea severitatii crizei. Cresterea rapida a paCC-2 e un indicator de gravitate. Scaderea rapida a paC-2 traduce fie o accentuare a obstructiei, fie aparitia unei complicatii mecanice sau anunta o stare de epuizare respiratorie.
- determinarea parametrilor echilibrului acido-bazic: acidoza respiratorie pura, acidoza cu compensare meolica;
- EKG: deviere axiala la dreapta, suprasolicitare cord drept, rotatie orara,
tulburari secundare de repolarizare, tulburari de ritm si de conducere;
- FO: edem si staza papilara ca semn de ECA hipoxic;
- EEG: activitate electrica lenta, difuza ca semn de suferinta cerebrala
difuza;
- ionograma sangvina pentru corectarea eventualelor diselectro-
litemii;
- hematocritul, hemoglobina si proteinemia permit aprecierea starii de hemoconcentratie si alaturi de diureza, presiunea venoasa centrala, presiunea arteriala si ionograma permit hidratare dirijata.
c) Explorarea functionala respiratorie este singura care confirma diagnosticul de boala, permitand evidentierea starii de hiper-reactivitate bronsica, care e una dintre trasaturile definitorii ale bolii.
Testele de bronhoconstrictie se aplica numai la subiect asim-ptomatic. Ele sunt de doua feluri:
- teste specifice (se utilizeaza alegenul incriminat);
- teste nespecifice, ce constau in administrarea sub forma de
aerosoli a unei doze precise dintr-o anume substanta bronho-constrictoare (histamina, metacolina) si determinarea (inainte si dupa inhalare) a volumelor expiratorii fortate (VEMS, PEF) sau a rezistentei cailor aeriene la flux (Raw).
Dozele de metacolina si histainina c onsiderate prag de raspuns (sensibilitatea) sunt acele doze care determina scaderea VEM-S cu 15%, a PEF cu 25% si o crestere a Raw cu 40% fata de Lorile anterioare administrarii, doze care sunt fara efect la bolnavul indemn de boala. Intensitatea hiperreactivitatii bronsice poate fi ilustrata prin curbele doza-raspuns. Continuarea administrarii de substanta folosita in testare se face pana cand VEMS scade la 40% din loarea bazala, iar Raw creste pana la 60% din loarea bazala, moment in care se recomanda administrarea de albuterol sau de alt bronhodilatator inhalator.
Testele de bronhodilatatie se aplica la bolnavul simptomatic, confirma diagnosticul si permit monitorizarea tratamentului.
Se folosesc (i-2-agonisti inhalatori.
Parametrii studiati: VEMS, PEF, Raw, Gaw, MEFso.
Scopul: revenirea la normal si mentinerea lor.
Explorarea functionala respiratorie permite aprecierea:
a) rezistentelor dinamice la fluxul de aer, atat in expir, cat si in inspir, fiind insa predominant expiratorie, aceasta rezistenta este direct proportionala cu debitul gazos (pentru scurgerea laminara) sau cu patratul debitului gazos pentru scurgerea turbionara si invers proportionala cu puterea a patra a razei medii bronsice.
b) cresterii rezistentelor elastice ale plamanului:
c) rezervelor functionale pulmonare:
Modificarile parametrilor spirografici (ce apreciaza volumele si capacitatile pulmonare statice): in astm sunt in esenta urmatoarele:
- cresterea capacitatii pulmonare totale;
- cresterea volumului rezidual;
- cresterea volumului rezidual functional;
- scaderea capacitatii vitale;
- cresterea indexului de distensie pulmonar VR/CT > 10%.
Ele traduc in esenta emfizemul obstractiv. Acest emfizem obstruc-tiv cu fixarea toracelui in inspir determina cresterea rigiditatii pulmonare. Aceasta poate fi cunoscuta prin studierea parametrilor de elasticitate pulmonara pe curba volum-presiune ce indica scaderea compli-antelor pulmonare statice si dinamice, cresterea rezistentelor elastice si scaderea coeficientului de refractie elastica.
Cresterea rezistentelor dinamice la flux se poate aprecia prin studierea debitelor ventilatorii fortate.
- VEMS = volumul expirator maxim pe secunda (scazut);
- VEMS/CV x 100 = Indice Tiffneau (scazut); VEMS, CV se obtin spirografic;
Prin studierea altor parametrii pe curba flux-volum expiratorie (pneumotahograflc) se obiectiveaza mult mai precoce sindromul obstructiv distal, iar prin studierea lor combinata se poate aprecia si sediul obstructiei (cai respiratorii mari sau cai respiratorii mici, periferice).
- PEF - peak expirator maxim (scazut);
- FEVi - fluxul expirator maxim intr-o secunda (scazut);
- MEF25, MEF50 - debitul expirator maxim instantaneu la 25% din CV si respectiv la 50% din CV (scazut);
- FEF25-75 - debitul mediu la jumatatea mijlocie a capacitatii vitale fortate (scazut);
- MMEF - debitul mediu la jumatatea mijlocie a capacitatii vitale fortate (scazut);
- Timpul de expir fortat a 95% din CV (prelungit).
PEF, MEF, MMEF = sunt mult mai sensibili in diagnosticul precoce al sindromului obstructiv distal decat a VEMS.
Rezistenta la fluxul de aer in caile aeriene se poate aprecia prin studiul a trei parametri:
- Raw (rezistenta la flux in caile aeriene);
- Gaw (conductanta la flux in caile aeriene);
- rezistenta la flux in caile aeriene periferice (Rp eriierlcaj a Valori semnificative ale riatiei in astm:
- o crestere a Raw cu 40%;
- o scadere a Gaw cu 40%.
Raw = P. alveolara masurata pletismografic/volum/flux masurat pneumoografic.
Rperifrrica = P elastica la 50% din CV obtinuta pe curba volum/ presiune statica/ MEFw obtinuta pe curba flux/volum expiratorie la 50% din CV.
Raw exprima in special rezistenta la flux in caile mari, iar Rperiierk-a rezistenta la flux in caile aeriene periferice (mici).
d) Explorarea alergologica nu afirma diagnosticul de astm.
Permite diagnostic si incadrare etiologica in grupul de astm extrinsec (alergic).
Testele cutanate ("prick" test - punctionar, "scratch" test -scarificar, teste intradermice).
- se folosesc "kit"-uri de extracte antigenice (alergene) izolate sau asociate, de obicei cele mai probabile sugerate de anamneza, unele comune sau alte antigene speciale.
- scopul de a evidentia hipersensibilitatea de tip imediat (tip I) incriminata in astmul bronsic.
- o reactie poziti semnifica sensibilizare probabila (40-72% concordanta cu testele de provocare bronsica la alergenul incriminat, iar intensitatea reactiei este un indicator al severitatii acestei hipersensibilizari.
Testele de provocare bronsica cu pnewnoalegene standardizate
- posibile dupa rsta de 6 - 7 ani (necesita cooperarea copilului);
- prezinta riscuri de reactii adverse. Determinarea IgE serice
- masurarea nivelelor totale de IgE - in lori absolute:
a nu exista o corelatie certa intre nivelurile absolute de IgE si prezenta sau absenta alergiei;
Diagnosticul diferential
1. Afectiuni caracterizate predominant prin dispnee expiratorie, in esenta dispnee acuta si nerepetiti.
a)
bronsiolita acuta;
b) inhalarea in arborele bronsic a unui corp strain ce realizeaza un mecanism de supapa deschisa in inspir; diagnostic prin bronho-scopie si
radiologie (tulburari de ventilatie).
2. Boli cronice caracterizate prin dispnee expiratorie continua cu sau fara exacerbari.
a) wheezing recurent postbronsiolitic
- caracteristici: exista o hiperreactivitate bronsica demonstrabila, dar pasagera, autolimitata la4-5 ani (maximum 10 ani) de evolutie.
b) mucoviscidoza - pentru diagnostic, testul sudorii este decisiv.
c) deficit de a -antitripsina
- electroforarea proteinelor serice;
- dozarea cantitati a cci-antitripsinei;
- determinarea fenotipului Pi.
d) dischinezie traheobronsica hipotona
- bronhoscopie;
- spirograma.
e) bronsiolita cronica obliteranta sau bronhopneumopatia cronica obstructi BPOC
- pneumonie virala in antecedente;
- factori toxici;
- evolutie in trei timpi;
- diagnostic prin biopsie. J) brosectazie
- bronhoscopie;
- bronhografie.
g) malpozitiile cardiotuberozitare cu refiux gastroesofagian
- tranzit baritat esofagian;
- pH-metrie esofagiana. h) deficit de IgA secretorii
- imunoelectroforeza din lajul bronsic.I)
pneumoniile cu precipitine (plamanul de fermier, boala crescatorilor de pasari, aspergiloza)
- complement seric scazut;
- depozite de complexe imune la nivelul endoteliilor sculare (biopsie pulmonara);
- explorare alergologica.
j) compresii mediastinale (tumori, adenopatii, arcuri sculare)
- bronhoscopie;
- tomografie;
- angiografie.
Diagnosticul diferential al wheezingului pe grupe de rsta ( "Wheezing-ul la copil ")
Tratament
Se subimparte in tratamentul crizei acute (astm acut) si tratament de fond.
a) Tratamentul crizei acute
Presupune o prima etapa de eluare initiala a gradului de severitate pe baza urmatorilor parametri: alura ventriculara, frecventa respiratorie, PEFR (raportata la performanta individuala, ele), auscultatie, utilizarea musculaturii accesorii, puls paradoxal, dispnee, anxietate, coloratie, paCh, Sa02 (elul 21.15).
si bolnavii care au in antecedente agrari rapide, spitalizari multiple si mai ales spitalizare recenta, istoric de rau astmatic, cu sau fara necesitate de intubatie, factori sociali si familiali nefavorabili, acces redus la asistenta (mediu rural etc), impun aditionarea de alte
droguri (in principal corticosteroizi si teofilina) sau trecerea la tratamentul supravegheat medical, in speta "emergency room", atunci cand aceasta unitate exista si este dotata cu toate facilitatile, sau internare propriu-zisa. in functie de gravitate, internarea se poate face in spitalul de pediatrie sau direct in timentul de terapie intensi.In esenta, arsenalul terapeutic este acelasi, indiferent de nivelul de asistenta.
Se vorbeste de medicamente de ordinul 1 (p 2-ago ni stii) de medicamente antiastmatice de ordinul 2 (corticosteroizii inhalatori, PO. sau IV si de antiasmatice de ordinul 3.
Antiastmaticele de ordinul 1 (denumite asa pentru ca sunt primele cu care se incepe tratamentul crizei acute), sunt reprezentate de: bronhodilatatoarele pYadr energice, preferabil inhalator sau, in absenta, a formelor injecilei (terbutalin SC sau epinefrina sau susprine de adm. IV).
Practic se prefera albuterolul (riante-terbutalina sau bricanyl, metaproterenolul sau alupent).
Se prefera terapia inhalatorie:
- spray dozator (MDI) cu sau fara spacer, utile in camera de garda "emergency room".
2 puff-uri la fiecare 2 minute pana la 16 pulverizari maximum (risc de supradozaj); de obicei se poate utiliza dupa rsta de 6 ani; 2 puff-uri la fiecare 4 ore (in caz de tratament la domiciliu). N.B. Daca se foloseste spacer se administreaza 4 puf-uri.
- diskhaler - poate fi folosit de la 3 ani si consta in administrare de pulbere inhalatorie in doza de 200 mg de 3-4 ori pe zi;
- nebulizare - 0,1-0,15 mg/kg/doza cu doza maxima de 2,5 mg diluata in 2 mL ser fiziologic, doza ce poate fi repetata la 20 min. (maximum de 3 ori).
De mentionat ca 2,5 mg nebulizare este echilent cu 25 de pulverizatii.
Nebulizarea in doze fractionate asigura o mai buna penetrare a drogului. in situatii severe cu acidoza respiratorie se recurge la tehnica nebulizarii continue in care se foloseste aceeasi doza, dar diluata in ser fiziologic in mod corespunzator, cu un ritm de 0,5 mg/ kg/ora, fara a se depasi 15 mg/ora. ,.
Interlele de timp la care se poate repeta terapia de nebulizare intermitenta sunt de minimum 20 de minute, iar maximum riaza de la 2 la 4 ore initial apoi concordant cu evolutia.
Antiasmaticele de ordinul 2 sunt utilizate secvential in caz ca
evolutia este nefavorabila (clinic si functional si anume scaderea PEFR sau mentinerea la un nivel scazut a PEFR de 65-50% din lorile bazale, in ciuda tratamentului cu bronhodilatatoare p-adrenergice), si sunt reprezentate de corticoterapia inhalatorie, orala sau intravenoasa.
Calea de administrare si dozele nu sunt ferm silite, astfel:
- Se poate folosi prednison PO 2 mg/kg/zi, fractionat in 4 prize de obicei
cura scurta de 4-5-7 zile cu efect benefic in evolutia episodului respectiv, iar statistic demonstrat previn recaderile pe termen scurt (de obicei ambulatoriu).
- in situatiile critice se prefera administrarea intravenoasa a corticosteroizilor, iar dintre acestia se prefera metilprednisolonul hemisuccinat sodic (preparatul urbason) in doza de 2-4 mg/kg fractionat in patru prize, intrucat se pare ca are cea mai mare afinitate pentru tesutul pulmonar. Ca riante posibile:
hemisuccinat de hidrocortizon 10-20 mg/kg/zi in patru prize sau dexametazona (soludecadron) - 0,3-0,5 mg/kg fractionat in 4 prize.
A treia categorie de droguri antiastma.tice este de obicei rezerta situatiilor care nu raspund la f5-adrenergice si la corticoterapie. Regula clasica este aditionarea cuninojiUnei
La bolnavul care nu primea anterior teofilina, se administreaza o doza IV de incarcare de 6 mg/kg lent in 20-30 de minute, iar ulterior perfuzie continua cu un ritm de 0,9 mg/kg/ora (copii intre 1-9 ani) si de 0,7 mg/kg/ora (copin peste 10 ani) ce necesita dozari teofilinemie a carei loare terapeutica trebuie sa se mentina intre 5-l5 mg/L (limita pana la 20 mg/L).
Semne clinice de supradozaj: greturi, rsaturi, perturbari neuro-psihice, artimii,
hipotensiune etc.In caz ca bolnavul primea anterior teofilina, dozele se reduc la jumatate ca doza de incarcare, cu dozarea obligatorie a teofilinemiei.
Exista si indicatii diferite ca terapie de alegere in insuccesul terapiei cu [3-adrenergice si corticosteroizi. Potrivit British Thoracic Society Guidelines in caz de raspuns suboptimal se aditioneaza ipratropium bromide (atrovent) sub forma de terapie de nebulizare sau sub forma de MDI-spray cu dozator (1 puf = 20 pg) cate 2 pulverizari la 4-6 ore, iar in formele cu agrare nocturna si perturbarea somnului se fac doua duble inhalatii la culcare (pentru hipergotonia fiziologica nocturna) sau chiar atropina sulfat inhalatoriu, solutie 0,1% in doza de 0,05-0,1 mg/kg in 2 mL ser fiziologic (maximum 2 mg/doza).
Cand terapia farmacologica se dovedeste ineficienta (apar semne de epuizare ventilatorie, incetarea tusei, cianoza accentuata, diminuarea murmurului cular, tulburari de ritm respirator, alterarea senzoriului si in special cresterea pCC-2 > 65 mm Hg sub oxigen, si scaderea pH sub 7,20, se impune ventilatie mecanica asistata si se continua pana cand presiunea maxima de insuflare scade pana la lori ce reflecta o diminuare importanta a obstructiei bronsice (in general sub 30 cm HbO), cand se poate extuba, iar terapia de nebulizare se poate spatia la 4-6 ore, restul schemei se adapteaza conform evolutiei, se trece la terapia orala, se scot
drogurile de ordinul 3, apoi cele de ordinul 2.
Alte mijloace de tratament in astmul acut:
- oxigenoterapia este foarte importanta si se utilizeaza ori de cate ori exista o desaturare a sangelui (foarte utila monitorizarea prin pulsoximetrie), pentru a mentine SaC-2 peste 95%.
- terapia de reechilibrare hidroelectrolitica si acidobazica -in functie de situatie.
- tratamentul antibiotic - desi in majoritatea cazurilor sunt infectii virale incriminate in declansarea manifestarii acute, se administreaza totusi antibiotice in urmatoarele situatii: stare de rau astmatic, stare gra, copil mic, copii cu handicapuri biologice.
b) Tratamentul de fond al astmului bronsic
Acest tratament depinde de frecventa atacurilor, de severitatea lor precum si de posibilitatea de a le evita. Tratamentul astmului cronic este in prezent mult mai riguros elaborat. Cel mai actualizat ghid de tratament este conceput pe baza recomandarilor date de International Pediatric Asthma Consensus Group.
Elementul princeps consta in deplasarea accentului pe tratamentul antiinflamator bronsic care trebuie sa fie strict individualizat.
Criteriile pentru a considera astmul controlat sunt urmatoarele:
- simptome minime, ideal nici unul;
- activitate zilnica normala (scoala, joc etc);
- nevoia de (3-agonisti inhalatori nu mai mult de 2 ori pe zi, ideal fara, de maximum 3 ori pe saptamana;
- probele functionale normale in repaus;
- riatiile zilnice ale PEFR< 20%, ideal 10%;
- probele functionale dupa inhalarea de p-agonisti normale;
- efecte secundare minime la droguri.
Pentru fiecare bolnav trebuie sa se sileasca un de eluare care principial se poate divide in mai multe etape majore si succesive, evident dinamice in functie de evolutie.
Eluarea formei, severitatii si complicatiilor posibile ale bolii
Pentru silirea formei si a severitatii, un rol important il are cunoasterea evolutiei naturale (numarul si frecventa atacurilor, impactul pe activitatea zilnica - scolarizare, joc - intre atacuri, factorii precipitanti sau agranti, evolutia semnelor si simptomelor, rsta de debut, evolutia in timp, tratamentul obisnuit etc.) corelate cu determinarea PEFR cate zile succesive, precum si cu testele de hiperreactivitate bronsica (histamina sau metacholina) si chiar cu necesitatea de a utiliza bronhodilatatoare.
De mentionat ca nici unul dintre aceste aspecte luat izolat nu permite o apreciere satisfacatoare a stadiului de boala.In acest sens nici chiar PEFR, care este un criteriu obiectiv de eluare, nu trebuie supraeluat. PEFR este performant la toate grupele de rsta, exceptand copilul sub 3 ani si se poate determina si in conditii de ambulatoriu (flow-meter).
Asocierea testelor de hiperreactivitate bronsica prin utilizarea testelor la histamina si la metacholina si studirea curbei doza-raspuns permite o mai exacta apreciere a gradului de severitate a obstructiei.
De mentionat ca nu exista la toti pacientii o suprapunere fidela cu simptomele a acestor curbe doza-raspuns, de aceea clasificarea stadiala a astmului bronsic infantil se face prin aditionarea si a unor criterii clinice si a unor parametri functionali.
Aplicarea strategiei terapeutice pe termen lung (ca tratament de fond) se coreleaza fidel cu forma clinica de boala (stadiul clinic).
Stadiul I - Astm usor:
- manifestari clinice intermitente, 1 sau 2 pe saptamana;
- wheezing la efort intens (inconstant) si durata scurta;
- treziri, tulburari de somn - sub 2 pe luna;
- necesarul de bronhodilatator - rar, sub A ori pe saptamana; -VEMS > 80%
- FEVi > 80%;
- PEFR > 85% (media lorilor zilnice timp de 5- 10 zile;
- riatia PEFR < 15%;
- doza de histamina sau metacholina care determina scaderea FEVi cu 20% este de peste 4 |j.mol.
Stadiul II -Astm moderat (include si rianta tusigena de astm, precum si cea cu manifestari nocturne)
- manifestarile clinice sunt mai frecvente timp de mai multe zile pe luna, de obicei de mai mult de 1-2 ori pe saptamana;
- tulburari de somn de mai mult de 2 ori pe saptamana;
- activitatea zilnica este de obicei conserta;
- posibile crize la efort;
- necesitatea de a utiliza bronhodilatatoare aproape zilnica; -PEFR intre 15-25%;
- VEMS scazut;
- doza de histamina intre 1-4 (imol;
- VEMS revine la normal dupa bronhodilatator. Stadiul III - Astm sever:
- exacerbari acute frecvente;
- somnul este dificil, cu numeroase treziri;
- activitatea zilnica este limitata;
- necesita terapie zilnica;
- PEF r > 25%;
- VEMS < 60%;
- r VEMS > 30%;
- VEMS anormal si sub tratament bronhodilatator;
- FEF 25-75% este scazut;
- doza de histamina sau metacholina < 1 umol. Stadiul IV - Astm extrem de sever;
- este de fapt stadiul unei insuficiente cronice obstructive respiratorii progresive, cu agrari la efort, reacutizarile sunt regula;
- viata este afectata;
- somnul dificil;
- necesita terapie zilnica asociata, inclusiv noaptea;
- VEMS < 60%;
- PEF r > 35%;
- doza de histamina < 0,1 umol.
Un control al astmului presupune un program comprehensiv:
- Silirea si monitorizarea severitatii astmului prin mijloace obiective, respectiv explorare functionala respiratorie (spirometrie, flow-meter);
- indepartarea sau controlarea factorilor trigger (pe cat posibil);
- Silirea schemei terapeutice cronice (de durata) strict individualizat; selectionarea celui mai adect rstei si gradului de cooperare, sistem de inhalare (MDI, diskhaler, spin haler, nebulizari);
- Silirea ului de ingrijire a exacerbarilor (acuratetea primelor masuri este probabil cheia succesului);
- Asigurarea unei eluari periodice (clinic si probe functionale respiratorii);
- Educatie sanitara si sprijin psihologic, transformand familia si bolnavul intr-un partener activ si responsabil.In esenta, este vorba de doua mari categorii de mijloace ale tratamentului de fond:
A. Masuri de prevenire a contactului alergenic in functie de natura antigenelor incriminate (acarieni din praful de casa, antigene de origine animala, vegetala etc). Cel mai frecvent praful si acarienii prafului din casa necesita aerisire frecventa, mentinerea temperaturii sub 20AC si evitarea umezelii ce favorizeaza multiplicarea acarienilor, mobilier simplu, cu suprafete netede, usor de sters, evitarea covoarelor, a mochetelor, carpetelor, filtre de aer electrostatice fixatoare de pulberi, folosirea de acaricide. Aceste masuri includ si neutilizarea pernelor si saltelelor de puf sau de lana, indepartarea din casa a cainilor, pisicilor, pasarilor, acriilor.
De asemenea, se vor evita in cazurile documentate prin testari anumite alimente si droguri (exemplu: aspirina in astmul indus de aspirina).
O recomandare generala, dar cu impact deosebit in potentialul evolutiv este suprimarea sau reducerea la maximum a factorilor poluanti din microclimat: substante chimice iritante, pulberi atmosferice, fum indeosebi de tigara si de la sistemele de incalzire defectuoase.In cazurile documentate prin testari cutanate (acolo unde se mai practica) de alergie la polenuri, se recomanda
cure sanatoriale.
Ca o continuare a ideii de preventie a contactului cu factori trigger s-a incercat modularea raspunsului dependent de gazda, asa- numita terapie de hiposensibilizare specifica (la alergenul incriminat) prin aparitia unor anticorpi blocanti ce ar apartine subclasei Ig G4 ce ar intra in competitie cu IgE fixat pe celulele efectoare: mastocite, bazofile, sau hiposensibilizare nespecifica, prin administrarea de lizate bacteriene sau extracte ribozomale bacteriene. Aceasta terapie imunomodulatoare si-a pierdut considerabil interesul si a devenit istorie: eficienta foarte discutaMa, empirism legat de purificarea si standardizarea antigenelor, aderenta mica, d-u.ra.ta lunga, incomoda, costisitoare, numeroase incidente si accidente.
B. Cel de-al doilea obiectiv al tratamentului de fond si cel mai loros in practica il reprezinta terapia antiinflainatorie care sa vizeze suprimarea procesului inflamator cronic de la nivelul mucoasei bronsice, ce poate evolua autointretinut ulterior.Intelegerea complexitatii patogeniei astmului bronsic evidentiaza clar ca astmul nu mai e boala unui singur medicament, de aceea asocierea mai multor droguri este regula si nu exceptia.
Dintre medicamentele antiinflamatoare cele mai uzitate sunt:
- corticoterapie inhalatoriesi/sau orala;
- cromoglicat de sodiu;
- nedocromil;
- ketotifen;
- altele.
1. Corticosteroizii - oral si/sau inhalate ri Corticoizii cei mai utilizati in astmul bronsic al copilului sunt urmatorii:
Corticoterapie inhalatorie
- beclometazon dipropionat - la 8 ore 1 puf = 42 ug
1 puf = 250 ug
1-2 puf-uri de 3-4 ori pe zi
Brecadisk - cu diskhaler ce permite inhalarea in cursul respiratiei curente la flux respirator redus - 8 alveole ce contin 100 sau 200 ug (dozele sunt similare).
- budesonide - la 12 ore 1 puf = 200 ug.
1 puf = 50 ug.
1-2 puf-uri de 2 ori pe zi
- triamcinolon acetonid (azmacort)
2 puf-uri de 2-3 ori pe zi
1 puf = 100 ug (de fapt 200 pg, dar 100 pg retinuti in "spacer")
- flunisolide (aerobid) - 4 inhalatii/zi 1 puf-uri = 250 u.g 2puffde3-4 ori/zi
- fluticasone - la 12 ore.
De retinut corticoterapia inhalatorie si-a castigat o pozitie-cheie in arsenalul terapeutic in astmul bronsic, intrucat permite substituirea corticoterapiei sistematice in stadiul trei (astm sever) si asocierea-cu corticoterapia orala in formele extrem de grave sau cu imunoterapie. Astfel se reduc efectele secundare (supresia suprarenaliana, crestere, etc) cu efecte locale (la nivel bronsic) egale sau superioare cordicoterapiei sistemice. Pornind de la experienta adultilor cu astm unde s-au practicat studii sistematice (laj bronsic, biopsie, studii citochimice si citoimunologice), modificari inflamatorii patente bronsice apar precoce inca din stadiul doi de astm moderat, incurajand ideea de utilizare cat mai precoce a corticoterapiei inhalatorii.
Corticoterapicele inhalatorii de ultima generatie (budesonide, fluticasone preparat cunoscut flixotide) au cel mai bun raport beneficiu/risc si, ceea ce este tot atat de important, suprima complet hiperreactivitatea bronsica (dupa luni de tratament), efect ce se mentine si dupa intrerupere timp de cate luni.
Efecte adverse posibile:
candidoza bucofaringiana si, mai de temut,
cataracta subcapsulara (nu la budesonide si flixotide).
Exista situatii in care corticoterapia trebuie precedata sau administrata concomitent cu o cura scurta de 5 zile de corticoterapie sistemica pentru o mai buna silizare.
2. Cromoglicatul si nedocromilul
- inhiba degranularea mastocitara;
- nu este antagonist al nici unui mediator chimic;
- inhiba chemotactismul eozinofilelor si al neutrofilelor, in acest fel intervenind atat in raspunsul imediat, cat si in cel tardiv;
- de asemenea inhiba bronhoconstrictia indusa de efort si de aerul rece si uscat; /
- in plus, nedocromilul inhiba eliberarea de mediatori chimici inhiband/blocand reactia antigen-IgE fixat pe mastocitul din mucoasa bronsica;
a MDI - 1 puf = 1 mg-2 puf-uri de 2-4 ori/zi
a 5 mg/nebulizare (2 mL = 20 mg) - 2 nebulizari de 2-4 ori/zi
a caps. 20 mg - 2-4/zi cu spin-inhaler, 4-6 saptamani. Nedocromilul - 4 mg de 4 ori/zi.In nebulizari este posibila asocierea cu:
- albuterol;
- metaproterenol;
- izoproterenol;
- epinefrina hidroclorica;
- terbutalina;
- acetilcisteina 20%.
3. Ketotifenul
- este un drog oral cu proprietati antihistaminice distincte ce reduce in astm severitatea simptomelor, necesarul de bronhodilatator si frecventa episoadelor acute (face parte din aceeasi grupa de medicamente cu cromoglicatul si nedocromilul);
- nu previne crizele de efort;
- beneficiul se apreciaza la 8-l2 saptamani;
a 1 mg de 2 ori/zi - copil mare;
a 0,5 mg de 2 ori/zi - sub 3 ani.
4. Altele:
p2 -adrenergicele cu actiune prelungita C..long acting")
a salmeterol (Serevent) - 1 puf =25 ug la 12 h
a formaterol 1 puf = 24 ug la 12 h
a bambuterol oral la 24 h, ce au un puternic efect bronhodilatator prin actiune directa la nivelul receptorilor (i2-adrenergici bronsici actind adenil-ciclaza (creste concentratia intracelulara de C-AMP), dar si actiunea antiinflamatorie bronsica la nivelul raspunsului tardiv.
- Xantinele cu actiune lenta si ultralenta
a Theo - dur in doza de 15 ug/kgc/zi;
a Theo - SR cu monitorizarea teofilinemiei;
a Girocaps (teofilinemia eficace este de 8-l5 mg/mL); a Slo-Phylin
a Theo - 24
Au pe langa actiunea de bronhodilatatie prin inhibitia fosfodiesterazelor si blocarea receptorilor adenozinici si efect antiinflamator reducand exsudatia plasmatica (imbunatateste drenajul bronsic si clearence-ul mucocillar), dar nu amelioreaza hiperreactivitatea bronsica.
- Troleandromicina (un antibiotic macrolid cunoscut din 1950) inhiba citocromul P-450, ceea ce conditioneaza o interferenta cu farmacocinetica 6-metilprednisolonului, crescandu-i semnificativ semiviata; are hepatotoxicitate intrinseca si creste riscul efectelor secundare ale corticoterapiei; exista un protocol troleandomicina si metilprednisolon in formele foarte severe, corticodependente.
5. Imunomodulatoare
- Metotrexatul - utilizat si in alte boli cronice inflamatorii (
artrita reumatoida, psoriazis,
hepatita cronica);
- indicat in formele ce necesita doze mari de steroizi oral;
- actioneaza inhiband o dihidrofolat reductaza precursor in sinteza ADN si astfel impiedicand diviziunea celulara;
- in doze mici (10-l5 mg/saptamana) nu are efect asupra numarului de limfocite T, B, sau cele nule si scade semnificativ concentratia de imunoglobuline, in schimb deprima important chemotactismul pentru neutrofile.
- Ciclosporina A
a inhiba CD4+ limf. T producator de limfokine, eliberarea de celulele mastocitare, de interleukine (IL3, IU, IL5, IL10), de PGD2, de histamina;
a util in multe afectiuni imune; a 5 mg/kgc/zi;
Altele:
- extract timic;
- saruri de aur;
- hidroxiclorochina; . v
- dapsona;
- y-globuline IV;
- progesteron injecil in atacurile premenstruale (acutizarile).
6. Furosemid
- diuretic de ansa, saluretic activ inhiband si reabsorbtia Na, K, CI in tubii renali;
- administrare sub forma de aerosoli;
- protejeaza pentru exacerbarile produse de efort;
- intervine atat in faza acuta, cat mai ales in faza tardi a raspunsului:
a creste sinteza de PGE2;
a inhiba eliberarea de celule mastocitare;
a intervine in transportul ionic transmembranar la nivelul epiteliului bronsic;
- actiune foarte apropiata cu cromolinul.
7. Inhibitori si antagonist! ai leucotrinelor (mediatori deriti din ac. arahidonic)
- actioneaza in ambele faze ale raspunsului;
- se administreaza oral;
8. Antagonist! ai receptorilor tromboxanului;
9. Inhibitori ai lipooxigenazei;
10. Inhibitori ai ciclooxigenazei;
11. Antagonist! ai PAF (plateled actitor factor)
- Triazolam diazepine derite - in special pentru faza tardi. Ghidul practic al tratamentului de fond poate fi urmatorul: